Découvrez le programme de la 35 ème Journée Mondiale du Diabète vendredi 14 Novembre 2025
Visualisez le programme en cliquant ici
35 ème Journée Mondiale du Diabète vendredi 14 Novembre 2025 à l’espace Encan, La Rochelle
Nous vous retrouverons pour la Journée Mondiale du Diabète le vendredi 14 novembre prochain, à l’Espace Encan de la Rochelle, de 9h à 17h.
28 èmes journées du CODEHG les vendredi 5 & samedi 6 décembre 2025

Les 5 et 6 décembre prochains auront lieu les 28èmes journées du CODEHG (Collège des Diabétologues et Endocrinologues des Hôpitaux Généraux) à l’Hotel Mercure Paris 14ème.
Consultez le pré-programme ici
Formulaire d’inscription disponible prochainement.
Pour toutes informations écrire à : scodehg@gmail.com
34 ème Journée Mondiale du Diabète jeudi 14 Novembre 2024, espace Encan, La Rochelle
Nous vous remercions et remercions vos patients pour la participation à la 34ème Journée Mondiale du diabète qui s’est tenue le jeudi 14 novembre 2024 à l’espace Encan de La Rochelle
Plus de 250 personnes ont participé à cette journée. Elle a été riches en partages et échanges.
✗ 90 personnes ont répondu au questionnaire de satisfaction au cours de la journée dont les résultats sont les suivants.
✗ Le public venait majoritairement de La Rochelle, Rochefort et leurs agglomérations, mais aussi de Charente et 4 personnes étaient hors régions.
✗ 44% des personnes étaient diabétiques, 2% pré-diabétiques, 54% non diabétiques (professionnels de santé, accompagnants).
✗ l’âge moyen des participants était de 61 ans (de 23 ans à 89 ans).
✗ 28% des personnes présentes ont eu connaissance de cette manifestation par les journaux, les radios, 9% par les sites internet ou les posts Facebook, 40% ont vu une affiche dans le cabinet d’un professionnel de santé, 4% par le courrier de la CPAM et 21% par une autre voie (entourage, prestataires, IDE libérales, club de retraités, affiches dans les bus, bâches extérieures,… ou étaient déjà venus les années précédentes).
Satisfaction globale : Les participants sont satisfaits de cette journée en terme d’accessibilité (84%), de signalétique (81%), d’horaires d’ouverture (97%) et de contenu (note > 9/10 pour 75%).
Vous pouvez retrouver les diaporamas des conférences et le livret atelier cuisine d’Automne sur la chaine Youtube Atlantique diabete.
Nous espérons vous revoir pour la prochaine Journée Mondiale Du Diabèe le Vendredi 14 novembre 2025 à l’espace ENCAN de La Rochelle.
L’équipe ACREDIA
Cliquer ici pour le compte rendu
27èmes journées du CODEHG les 29 & 30 novembre 2024

Les 29 et 30 novembre prochains auront lieu les 27èmes journées du CODEHG (Collège des Diabétologues et Endocrinologues des Hôpitaux Généraux) à l’Hotel Mercure Paris 14ème.
Consultez le programme ici.
Téléchargez le formulaire d’inscription : ici
26èmes journées du CODEHG les 15 & 16 décembre 2023

Les 15 et 16 décembre prochains auront lieu les 26èmes journées du CODEHG (Collège des Diabétologues et Endocrinologues des Hôpitaux Généraux). Consultez le pré-programme ici.
3ème Journée départementale d’Echanges et de Pratiques - 25/09/2023
La 3ème Journée d’Echanges et de Pratiques se déroulera le 25 Septembre 2023 à la Cité Entrepreneuriales de Saintes avec comme thème principal : « L’art thérapie en Education Thérapeutique du Patient ». Nous vous y attendons nombreux.
Nous vous communiquerons le programme définitif très rapidement.
33ème Journée Mondiale du Diabète - 14/11/2023
Nous vous retrouverons pour la Journée Mondiale du Diabète le 14 novembre prochian, à l’Espace Encan de la Rochelle, de 9h à 17h.
Nous vous communiquerons le programme définitif très rapidement.
COronaVirus SARS CoV-2 Infectious disease ou COVID 19 (6/5/20)
Est une maladie virale très contagieuse (1 personne peut infecter 2 à 3 personnes vs 1 pour la grippe) d’ou la pandémie actuelle.
Les formes bénignes ou asymptomatiques représentent 80 à 85% des patients infectés.
Les formes sévères touchent 15 à 20 % des patients infectés dont 5% sont des formes graves (taux de survie en réanimation de 50%).
La létalité est de 1 à 2%, la mortalité est de 0,3-0,4%.
Données de l’infection COVID 19 au 3/11/2020 (https://solidarites-sante.gouv.fr)
Données de l’infection COVID 19 au 03/05/2020 (https://solidarites-sante.gouv.fr)
Quelles sont les pathologies à risque ?
Le diabète déséquilbré avec complications, les maladies cardiovasculaires, l’HTA, l’obésité, le surpoids, les maladies respiratoires chroniques (insuffisance respiratoire, BPCO), l’Immunodépression sont les patologies à risque de formes plus sévères de la maladie.
Parmi les patients hospitalisés dans l’étude initiale chinoise (Guan WJ, Ni ZY, Hu Y, et al. Engl J Med. February 28, 2020. DOI : 10.1056/ NEJMoa2002032), 48% présentaient une comorbidité (diabète ou une maladie cardiovasculaire). L’étude obsevationnelle, CORONADO ( Coronavirus disease 2019 and Diabetes Outcomes), incluant 300 patients sur 3 semaines, à l’initiative de la Société Francophone du Diabète, est en cours afn de déterminer les facteus prédictifs des formes sévères.
Quelles sont les caractéristiques du COVID 19 chez les patients diabétiques ?
LES SYMPOMES CLASSIQUES : la toux, la fièvre, les courbatures, la fatigue, parfois les signes digestifs.
LE DESEQUILBRE DU DIABETE ET LA CETOSE : chez le patient diabétique de type 1 mais aussi parfois chez le patient diabétique de type 2, d’ou la nécessité d’une autosurveillance renforcée (glycémie, acétonémie ou acétonurie).
Quels sont les traitements
à ne pas utiliser ?
![]()
Les corticoides ont probablement un rôle délétère (mais l’analyse est difficile car dans les études retrospectives ils sont utilisés chez les patients les plus graves).
Les antiinflammatoires non stéroidiens (AINS).
que l’on peut utiliser ?
La Société Européenne de Cardiologie (ESC) recommande de maintenir les inhibiteurs de l’enzyme de conversion (IEC) et les antagonistes des récepteurs de l’angiotensine II.
Le paracétamol sera utilisé pour traiter la fièvre.
Quelles sont les précautions à prendre ?

comme dans la population générale, maintenir :
Les mesures barrières
La distenciation sociale
Maintenir le suivi despatients et s’assurer qu’ils connaissent les conduites à tenir en cas de déséquilibre

Maintenir les rendez-vous de consultations en proposant une téléconsultation, une consultation téléphonique voir une consultations présentielle en cas d'urgence …;
Poursuivre la réalisation des examens biologiques indispensables au suivi ;

Possibilité pour le patient d’une délivrance dérogatoire de son ordonnance auprès du pharmacienpour une période d’un mois supplémentaire par rapport à la date de fin de l’ordonnance ;
L’inciter à maintenir une bonne hygiène de vie avec pratique d’une activité physique régulière ;
L’aider à avoir un diabète équilibré ;
S’assurer qu’il est suffisament de traitements et de matériel (pompe, bandelettes pour autposurveillance…) d’avance ;
S’assurer qu’il est du paracétamol (mais attention, le paracétamol peut fausser les mesures d’autosurveillance glycémique, la vitamine C celles du Freestyle libe) ;
Renforcer son autosurveillance (glycémie, acétonémie ou acétonurie) ;
S’assurer qu’il connaisse la conduite à tenir en cas de déséquilibre du diabète avec l’adaptation des doses d’insuline ou du traitement ;
Poursuivre ses soins infirmiers ;
POURSUITE DES SEANCES D’EDUCATION THERAPEUTIQUE A DISTANCE AVEC LES PROGRAMMES ACREDIA.
Possibilit de suivi en télésurveillance (programme ETAPES, INSULIA …) dans le service de diabétologie du CH La Rochelle Ré Aunis ;

S’aasurer qu’il dispose des numéros d’urgences (médecin traitant, médecin spécialiste, service de diabétologie, 15) ;
En cas de d’aggravation ou de symptômes inhabituels, réaliser une consultation présentielle en respectant les mesures de protection.
Aide à la prescription des anti-diabètiques oraux et injectables

Deux nouveaux réferentiels ont été mis en ligne pour vous aider dans vos prescriptions dans le diabète de type 2, reprenant les différentes molecules, les modalités de prescription, la dose initiale recommandée, les bénéfices, les effets secondaires, et les contre-indications.
Aide à la prescription des anti-diabètiques oraux
Aide à la prescription des anti-diabètqiues injectables
Anti-diabétqiues oraux et insuffisance rénale
Les programmes d'ETP
Les deux programmes d’éducation thérapeutique de l’ACREDIA sont désormais portés par le Groupe Hospitalier Littoral Atlantique.

PROGRAMMES D’EDUCATION EN VISIO-CONFERENCE
Chers confrères, chrères consoeurs,
En raison de la crise sanitaire liée au COVID 19, nous proposons depuis juin 2020 nos programmes d’éducation thérapeutique à distance en réalisant des ateliers collectifs ou individuels en visio .
L’équipe utilise le logiciel GoToMeeting, simple d’installation et d’utilisation pour les patients depuis un smartphone, une tablette ou un ordinateur.
La prise en charge reste gratuite, l’inscription reste inchangée (voir ci dessous les fiches programmes) et nous nous occupons des modalités auprès de vos patients :
✔︎ un programme centré sur le diabète de type 2 et les facteurs de risque cardiovasculaires ;
Pour tout renseignement contactez nous : Tel : 05 46 45 66 59, mail : infirmiers.csdiabeto@ght-atlantique17.fr
Nous sommes là pour vous accompagner et vous aider dans la prise en charge de vos patients et pour répondre à toutes vos questions.
ETP et diabète de type 1
L’éducation thérapeutique ambulatoire du patient diabétique de type 1, et de son entourage, aux nouvelles pratiques et innovations technologiques.
Ce programme obtenu l’autorisation de l’ARS Nouvelle-Aquitaine en juin 2018.
Les patients peuvent bénéficier d’ateliers individuels ou collectifs sur différents thèmes tels que la pompe à insuline, l’insulinothérapie fonctionnelle, la boucle fermée…
Cliquez sur l’image pour accéder à la vidéo de présentation de ce programme :
ETP et diabète de type 2
L’éducation thérapeutique ambulatoire du patient diabétique de type 2, ou porteur de risques cardio vasculaire, et de son entourage :
Ce programme est en cours d’une seconde évaluation quadriennale et d’une demande de renouvellement d’autorisation auprès de l’Agence Régionale de Santé Nouvelle Aquitaine, déposées en juillet 2018.
Ce programme obtenu l’autorisation de l’ARS Nouvelle-Aquitaine en juin 2018.
Les patients peuvent bénéficier d’ateliers individuels ou collectifs sur différents thèmes tels que l’alimentation, le vécu du diabète au quotidien, les facteurs de risque cardiovasculaires, l’activité physique...
Cliquez sur l’image pour accéder à la vidéo de présentation de ce programme :
L’UTTEP : Unité Transversale et Territoriale d’Education thérapeutique du Patient
Le GHTA 17 se dote d’une Unité Transversale et Territoriale d’Éducation Thérapeutique du Patient (UTTEP).
1er juillet 2018, naissance de l’UTTEP Atlantique 17
« L’éducation thérapeutique (ETP) s’inscrit dans le parcours de soins du patient atteint d’une maladie chronique. Elle a pour objectif de rendre le patient, plus autonome en facilitant son adhésion aux traitements prescrits et en améliorant sa qualité de vie », comme le mentionne la loi n° 2009-879 HPST.
Une offre d’ETP devrait être proposée à tous les patients atteints de maladie chronique dans le cadre de leur parcours de soins.
L’ETP constitue un axe stratégique des projets d’établissement, et c’est dans ce contexte que le GHTA 17, pour valoriser l’ETP au sein de son projet médical, a permis la création de cette nouvelle unité au mois de juillet dernier.
L’UTTEP se veut l’interlocuteur privilégié en matière d’ETP, auprès de l’ARS Nouvelle-Aquitaine, des équipes du GHT, des professionnels extérieurs aux établissements de santé, des professionnels libéraux, des structures privées et des associations d’usagers. Elle est une unité ressource pour toutes les équipes.
L’UTTEP fonctionne grâce à une équipe de coordination constituée d’un médecin coordinateur, d’une infirmière, d’une diététicienne, formés à l’ETP et à la coordination de programmes, et d’une secrétaire.
Ses missions s’articulent autour de 4 axes principaux :
- Appuyer et accompagner les projets et les programmes d’ETP en aidant les équipes à écrire le projet, mettre en place le programme selon les critères définis par l’HAS et réaliser les évaluations annuelles et quadriennales.
- Coordonner en interne et en externe le développement de l’ETP, valoriser et faciliter son développement, décloisonner entre la ville et l’hôpital,
- Devenir un centre de ressources et relayer les formations en ETP (formation aux 40h, formation à la coordination de programmes, DU, Master, formation continue…)
- Favoriser les échanges et les collaborations autour de l’ETP via l’organisation de réunions de partage d’expériences, de pilotage de projets transversaux avec d’autres UTEP, d’autres établissements de santé du territoire, des associations, de l’UNAASS, de la plateforme ETP Nouvelle Aquitaine, de la Cellule ETAPE, de l’IREPS.
Cependant, il ne s’agit pas d’une équipe mobile d’ETP, ni d’un centre d’ETP et elle n’a pas pour vocation à se substituer aux équipes soignantes pour dispenser l’ETP.

Un territoire dynamique
Une vingtaine de programmes ont été déjà recensés sur le territoire nord du département portant sur des thématiques variées comme l’insuffisance cardiaque, le diabète de l’enfant et de l’adulte, la sclérose en plaques, la chirurgie bariatrique, l’asthme chez l’enfant, la BPCO, les lombalgies, la bi-polarité et les troubles neuro-périnéaux …
Des nombreuses rencontres et des contacts ont déjà eu lieu avec les équipes du GHT, les maisons de santé, le Centre Richelieu, le centre Cardiocéan, les infirmières Asalée …
Les équipes rencontrées se sont montrées enthousiastes et motivées, malgré leurs difficultés à mobiliser du temps et des moyens humains autour de ces projets. Au Centre Hospitalier de La Rochelle, l’UTTEP a été sollicitée par les équipes de rhumatologie, du centre anti douleur, de psycho-gériatrie, et de cardiologie qui travaillent à la réalisation de nouveaux programmes.
« Nous leur apportons notre expertise en termes d’ETP, nous mettons à leur disposition des outils pour construire et animer leur programme, nous leur permettons d’y voir plus clair quant à la construction du dossier lui-même. Nous sommes là également pour les accompagner lors des évaluations annuelles et quadriennales » explique le Dr Djakouré, médecin coordinateur. « Nous ne pouvons qu’encourager les personnes intéressées à se lancer dans un projet d’ETP à nous contacter. Nous pouvons être à leur côté à chaque étape d’écriture et de réalisation du programme ! »
Une page dédiée a été créée sur le site du Centre Hospitalier de La Rochelle. On peut ainsi retrouver, en un clic, beaucoup d’informations relatives à l’ETP : des généralités, des méthodes pédagogiques pour animer des séances, des informations pratiques sur les dossiers d’évaluations annuelles et quadriennales, les formations en ETP qui existent sur la Nouvelle-Aquitaine et bien sûr les programmes d’ETP du territoire nord. La page est mise à jour régulièrement, donc pas d’hésitation et rendez-vous sur
http://www.ch-larochelle.fr/ch-la-rochelle/sante-publique/uttep
Contactez l’UTTEP
Pour tous renseignements, l’équipe de l’UTTEP Atlantique 17 est joignable le lundi, mercredi et jeudi de 9h à 16H30 au 05.46.45.67.13 – ligne directe 5 6713 ou par mail à l’adresse uttep17@ght-atlantique17.fr
La mesure en continu du glucose
Depuis quelques années, l’autosurveillance glycémique a connu des avancées technologiques innovantes.
Bien que les lecteurs de glycémies soient de plus en plus performants et que l’arsenal thérapeutique se soit considérablement développé (insuline, pompe à insuline, materiel d’auto-surveillance,;..), il reste difficile pour certains patients d’être bien équilibré et ce, malgré une auto-surveillance pluri-quotidienne et une insulinothérapie intensifiée.
En effet, en dehors des contrôles glycémiques, certains événements peuvent passer inaperçus comme les grandes variations glycémiques survenant principalement au cours de la journée et parfois la nuit, ou la présence d’hypoglycémie, pas toujours ressenties, notamment nocturne.
La MGC permet, sans avoir à se piquer le bout du doigt, de connaître son taux de glucose interstitiel en continu.
- On pourra ainsi mieux comprendre la relation entre l’alimentation, les émotions, l’activité physique, l’insuline et la glycémie. De ce fait, il sera plus facile d’anticiper et d’ajuster au mieux les doses d’insulines en fonction des besoins.
- Cette meilleure compréhension des variabilités glycémiques permet de prendre des décisions thérapeutiques plus adaptées. De ce fait, à long terme, cela réduit le risque de complications du diabète.
- Il est possible également, d’éditer des rapports divers sur une période choisie. Il est également possible de les partager à distance avec son médecin ou son infirmière afin de bénéficier d’un suivi et d’un accompagnement en dehors des consultations en cabinet.
On parle désormais le Glucose interstitiel (GI) et non plus de glycémie capillaire(GC).
Le liquide interstitiel est le liquide dans lequel « baigne » nos cellules.
Les sucres absorbés lors de l’alimentation sont transformés en glucose qui passe d’abord dans le sang (GC) puis dans le liquide interstitiel (GI). Il existe alors un certains décalage en fonction de la stabilité glycémique, celui-ci sera plus important si le taux de glucose varie rapidement.
Comment cela fonctionne ?
Chaque dispositifs comprend :
➣ Un capteur : à placer soi-même sous la peau (abdomen ou bras selon les dispositifs) et à remplacer périodiquement. Il détecte et mesure le glucose interstitiel
➣ Un transmetteur : il communique les données du capteur au récepteur.
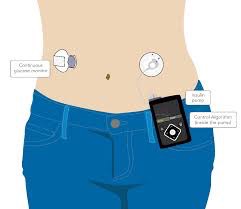
➣ Un récepteur : il reçoit le signal via une liaison sans fil à intervalles réguliers et affiche les données. Le récepteur peut être soit une pompe à insuline, un lecteur de glycémie ou autre moniteur comme un smartphone, par exemple
Il existe 2 type de MGC :
Les systèmes avec alarme et calibration :
Minimed® 640G® + capteur Enlite® (Medtronic )
Dexcom G4® Platinum (Dexcom )
Les avantages de ces systèmes sont le paramétrage d’alarme GI bas ou haut ainsi que de modification rapide à la hausse ou à la baisse du GI.
Pour le système couplé à la pompe à insuline, on peut également paramètrer un « ARRET TEMPORAIRE» en cas de chute importante du GI.
Ces alarmes sont réglables et leur mise en place doit se faire avec le diabétologue. Il s’agit de systèmes particulièrement intéressants pour les personnes qui font des hypoglycémies sévères notamment nocturnes et/ou qui ne perçoivent pas leurs hypoglycémies. Les résultats de GI apparaissent selon les systèmes sur une pompe connectée ou sur un autre type de récepteur qui peut être un téléphone.
Ce type de système nécessite une calibration à l’aide d’une glycémie capillaire au minimum toutes les 12 heure (2h après la pose du capteur), cette calibration devant se faire durant une période de stabilité glycémique, avant les repas de préférence.
Le système sans calibration et sans alarme
FreeStyle Libre® (Abbott)
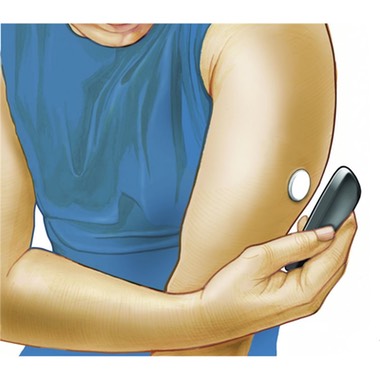
Dans ce système, la calibration est effectuée une fois pour toute en usine et le système peut être utilisé sans presque jamais faire de GC. Celles-ci restent néanmoins conseillées dans certaines circonstances rares.
Ce système est maintenant très largement utilisé en France. Il est particulièrement apprécié des enfants mais aussi des parents et des personnes s’occupant d’enfants diabétiques (grands-parents, enseignants) qui n’ont plus à réaliser de mesure de GC.
Mais il est également particulièrement intéressant en cas de handicap visuel, l’application pouvant « lire » de façon sonore le résultat et rendre un peu de liberté et d’autonomie aux personnes diabétiques malvoyantes ou non voyantes.
En revanche, ce système ne possède pas d’alarmes et il est nécessaire de scanner très régulièrement le capteur avec le lecteur dédié ou un smartphone compatible. Le capteur est capable de stocker 8 heures de données mais il faut scanner beaucoup plus souvent pour utiliser le système de façon optimale et il a été montré que l’équilibre glycémique s’améliore lorsque le nombre de scans augmente. Même s’il n’existe pas d’alarmes, ce système permet de diminuer la fréquence des hypoglycémies à condition de scanner souvent, que l’on soit traité par pompe ou par multi-injections.
Les conditions de prescription et de remboursement
La prescription de la MGC est soumise a des conditions précises pour le remboursement :
Ces conditions peuvent varier d’un système à l’autre mais dans tous les cas elle nécessite :
➣ Une prescription initiale par un diabétologue ou Pédiatre spécialisé en diabétologie (ne peut être faite par le médecin généraliste).
➣ Une formation à l’utilisation du système dans un centre spécialisé avec un programme d‘éducation thérapeutique autorisé et du personnel formé.
➣ Une période d’essai de 15 jours à 3 mois selon le dispositif
➣ Une consultation spécialisée, à l’issue de la période d’essai
Cette consultation permet d’évaluer l’utilisation adéquate du dispositif par le patient , l’atteinte d’objectifs,
l’équilibre glycémique et la présence d’hypoglycémies sévères. Le maintien ou non du dispositif sera alors décidé.
Pour aller plus loin: Education à l’utilisation pratique et à l’interprétation de la mesure continue du glucose : position d’experts Français, SFD : Medecine des Maladies Métaboliques, Hors série N° 1, vol 11, juin 2017
Recommandations dans la prise en charge du diabète de type 2
La position des sociétés savantes de diabétologie américaine (ADA) et européenne (EASD) concernant les recommandations dans la prise en charge des patient diabétiques de type 2 nous permettent d’actualiser les stratégies thérapeutiques en intégrant les nouveaux traitements et renforce la nécessité d’une stratégie centrée sur le patient
vous trouverez le texte intégrale : http://care.diabetesjournals.org
Journée Mondiale du Diabète
Découvrez le programme de la 35 ème Journée Mondiale du Diabète vendredi 14 Novembre 2025
Visualisez le programme en cliquant ici
35 ème Journée Mondiale du Diabète vendredi 14 Novembre 2025 à l’espace Encan, La Rochelle
Nous vous retrouverons pour la Journée Mondiale du Diabète le vendredi 14 novembre prochain, à l’Espace Encan de la Rochelle, de 9h à 17h.
Retour sur la 34ème JMD du 14/11/2024 sur le thème du "Bien être"
Nous vous remercions et remercions vos patients pour la participation à la 34ème Journée Mondiale du diabète qui s’est tenue le jeudi 14 novembre 2024 à l’espace Encan de La Rochelle
Plus de 250 personnes ont participé à cette journée. Elle a été riches en partages et échanges.
✗ 90 personnes ont répondu au questionnaire de satisfaction au cours de la journée dont les résultats sont les suivants.
✗ Le public venait majoritairement de La Rochelle, Rochefort et leurs agglomérations, mais aussi de Charente et 4 personnes étaient hors régions.
✗ 44% des personnes étaient diabétiques, 2% pré-diabétiques, 54% non diabétiques (professionnels de santé, accompagnants).
✗ l’âge moyen des participants était de 61 ans (de 23 ans à 89 ans).
✗ 28% des personnes présentes ont eu connaissance de cette manifestation par les journaux, les radios, 9% par les sites internet ou les posts Facebook, 40% ont vu une affiche dans le cabinet d’un professionnel de santé, 4% par le courrier de la CPAM et 21% par une autre voie (entourage, prestataires, IDE libérales, club de retraités, affiches dans les bus, bâches extérieures,… ou étaient déjà venus les années précédentes).
Satisfaction globale : Les participants sont satisfaits de cette journée en terme d’accessibilité (84%), de signalétique (81%), d’horaires d’ouverture (97%) et de contenu (note > 9/10 pour 75%).
Vous pouvez retrouver les diaporamas des conférences et le livret atelier cuisine d’Automne sur la chaine Youtube Atlantique diabete.
Nous espérons vous revoir pour la prochaine Journée Mondiale Du Diabèe le Vendredi 14 novembre 2025 à l’espace ENCAN de La Rochelle.
L’équipe ACREDIA
Cliquer ici pour le compte rendu
Les années passées…
2018 : Près de 300 personnes ont foulé le sol de l’espace Encan cette journée-là. Ils ont pu déambulé dans le hall Atalante à la rencontre des associations de patients et des prestaires de santé, toujours fidèles à nos côté pour cet évènement. Ensuite, chacun pouvait participer à l’activité qui lui convenait : la conférence du Dr Gouet sur l’actualité en diabétologie dans le plan santé, l’atelier théâtre, l’atelier cuisine qui mettait les lentilles à l’honneur, la sophrologie et l’éveil et réveil musculaire, les stands de prévention, d’information et de conseils, sur le diabète et le tabac, le soin des pieds, et nouveauté cette année, le soins des dents proposé par le Dr Bugnon, odontologiste.
2017 : Près de 300 personnes ont participé à cette 27è édition. Le programme était composé d’une conférence « Vaccination et risque infectieux » animée par le Dr X.Pouget-Abadie et d’une conférence « Diabète gestationnel « animée par le Dr D.Gouet ; d’un concours de pâtisserie amateur, d’une représentation théatrâle mettant en scène la vie quotidienne et le vécu du diabète, d'ateliers prtatiques (découverte de la sophrologie, éveil et éveil musculaire, atelier diététique sur l’oeuf dans tous ses états, les nouveaux moyens de mesurer sa glycémie, optimizer sa santé cardio-vasculaire), d’un stand de dépistage du pied à risque avec conseils de soins et de prévention, d’un stand de dépistage du diabète et infos tabac, d’un stand de dépistage de la rétinopathie diabétique.
Les participants ont pu rencontré les acteurs du milieu associatif et visiter les stands des prestataires de santé.
Retrouvez l’interview du Dr Sarah Longé sur le diabète et le tabac, dans l’émission des experts sur France Bleue le 9/11/17 : https://www.francebleu.fr/emissions/la-vie-en-bleu-l-expert-du-jour/la-rochelle/la-vie-en-bleu-l-expert-du-jour-tabac-et-diabete