L’Hypo et l’Hyper Glycémie
A télécharger :
« La plaquette hypo / hyperglycémie » ici
« Protocole en cas d’acétonémie » ici
« Utilisation du Glucagen Kit » ici
La mesure en continue du glucose intersticiel
Depuis quelques années, l’autosurveillance glycémique a connu des avancées technologiques innovantes.
Bien que les lecteurs de glycémies soient de plus en plus performants et que l’arsenal thérapeutique se soit considérablement développé (insuline, pompe à insuline, materiel d’auto-surveillance,;..), il reste difficile pour certains patients d’être bien équilibré et ce, malgré une auto-surveillance pluri-quotidienne et une insulinothérapie intensifiée.
En effet, en dehors des contrôles glycémiques, certains événements peuvent passer inaperçus comme les grandes variations glycémiques survenant principalement au cours de la journée et parfois la nuit, ou la présence d’hypoglycémie, pas toujours ressenties, notamment nocturne.
La MGC permet, sans avoir à se piquer le bout du doigt, de connaître son taux de glucose interstitiel en continu.
- On pourra ainsi mieux comprendre la relation entre l’alimentation, les émotions, l’activité physique, l’insuline et la glycémie. De ce fait, il sera plus facile d’anticiper et d’ajuster au mieux les doses d’insulines en fonction des besoins.
- Cette meilleure compréhension des variabilités glycémiques permet de prendre des décisions thérapeutiques plus adaptées. De ce fait, à long terme, cela réduit le risque de complications du diabète.
- Il est possible également, d’éditer des rapports divers sur une période choisie. Il est également possible de les partager à distance avec son médecin ou son infirmière afin de bénéficier d’un suivi et d’un accompagnement en dehors des consultations en cabinet.
On parle désormais le Glucose interstitiel (GI) et non plus de glycémie capillaire(GC).
Le liquide interstitiel est le liquide dans lequel « baigne » nos cellules.
Les sucres absorbés lors de l’alimentation sont transformés en glucose qui passe d’abord dans le sang (GC) puis dans le liquide interstitiel (GI). Il existe alors un certains décalage en fonction de la stabilité glycémique, celui-ci sera plus important si le taux de glucose varie rapidement.
Comment cela fonctionne ?
Chaque dispositifs comprend :
➣ Un capteur : à placer soi-même sous la peau (abdomen ou bras selon les dispositifs) et à remplacer périodiquement. Il détecte et mesure le glucose interstitiel
➣ Un transmetteur : il communique les données du capteur au récepteur.
➣ Un récepteur : il reçoit le signal via une liaison sans fil à intervalles réguliers et affiche les données. Le récepteur peut être soit une pompe à insuline, un lecteur de glycémie ou autre moniteur comme un smartphone, par exemple
Il existe 2 type de MGC :
Les systèmes avec alarme et calibration :
Minimed® 640G® + capteur Enlite® (Medtronic )
Dexcom G4® Platinum (Dexcom )
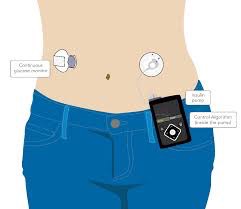
Les avantages de ces systèmes sont le paramétrage d’alarme GI bas ou haut ainsi que de modification rapide à la hausse ou à la baisse du GI.
Pour le système couplé à la pompe à insuline, on peut également paramètrer un « ARRET TEMPORAIRE» en cas de chute importante du GI.
Ces alarmes sont réglables et leur mise en place doit se faire avec le diabétologue. Il s’agit de systèmes particulièrement intéressants pour les personnes qui font des hypoglycémies sévères notamment nocturnes et/ou qui ne perçoivent pas leurs hypoglycémies. Les résultats de GI apparaissent selon les systèmes sur une pompe connectée ou sur un autre type de récepteur qui peut être un téléphone.
Ce type de système nécessite une calibration à l’aide d’une glycémie capillaire au minimum toutes les 12 heure (2h après la pose du capteur), cette calibration devant se faire durant une période de stabilité glycémique, avant les repas de préférence.
Le système sans calibration et sans alarme
FreeStyle Libre® (Abbott)
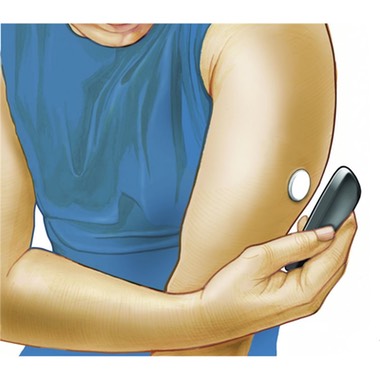
Dans ce système, la calibration est effectuée une fois pour toute en usine et le système peut être utilisé sans presque jamais faire de GC. Celles-ci restent néanmoins conseillées dans certaines circonstances rares.
Ce système est maintenant très largement utilisé en France. Il est particulièrement apprécié des enfants mais aussi des parents et des personnes s’occupant d’enfants diabétiques (grands-parents, enseignants) qui n’ont plus à réaliser de mesure de GC.
Mais il est également particulièrement intéressant en cas de handicap visuel, l’application pouvant « lire » de façon sonore le résultat et rendre un peu de liberté et d’autonomie aux personnes diabétiques malvoyantes ou non voyantes.
En revanche, ce système ne possède pas d’alarmes et il est nécessaire de scanner très régulièrement le capteur avec le lecteur dédié ou un smartphone compatible. Le capteur est capable de stocker 8 heures de données mais il faut scanner beaucoup plus souvent pour utiliser le système de façon optimale et il a été montré que l’équilibre glycémique s’améliore lorsque le nombre de scans augmente. Même s’il n’existe pas d’alarmes, ce système permet de diminuer la fréquence des hypoglycémies à condition de scanner souvent, que l’on soit traité par pompe ou par multi-injections.
Les conditions de prescription et de remboursement
La prescription de la MGC est soumise a des conditions précises pour le remboursement :
Ces conditions peuvent varier d’un système à l’autre mais dans tous les cas elle nécessite :
➣ Une prescription initiale par un diabétologue ou Pédiatre spécialisé en diabétologie (ne peut être faite par le médecin généraliste).
➣ Une formation à l’utilisation du système dans un centre spécialisé avec un programme d‘éducation thérapeutique autorisé et du personnel formé.
➣ Une période d’essai de 15 jours à 3 mois selon le dispositif
➣ Une consultation spécialisée, à l’issue de la période d’essai
Cette consultation permet d’évaluer l’utilisation adéquate du dispositif par le patient , l’atteinte d’objectifs,
l’équilibre glycémique et la présence d’hypoglycémies sévères. Le maintien ou non du dispositif sera alors décidé.
Pour aller plus loin: Education à l’utilisation pratique et à l’interprétation de la mesure continue du glucose : position d’experts Français, SFD : Medecine des Maladies Métaboliques, Hors série N° 1, vol 11, juin 2017
L'insulinothérapie
Ces pages vous donneront des informations concernant l’insulinothérapie.
Les nouvelles recommandations insistent sur la nécessité d’une approche centrée sur le patient et de la personnalisation des objectifs glycémiques en fonction de l’âge, de l’espérance de vie, de la durée du diabète, de la motivation du patient, du risque hypoglycémique, des comorbidités associées, des complications existantes et des ressources. Pour une majorité des patients, il est souhaitable d’atteindre une HbA1c inférieure ou égale à 7%.
Chez les patients diabétiques de type 2 l’insuline, associée ou non aux antidiabétiques oraux, est débutée dès que l’HbA1c est supérieure à 7% sous mono, bi ou trithérapie (après avoir vérifié le respect des règles hygiono-diététiques).
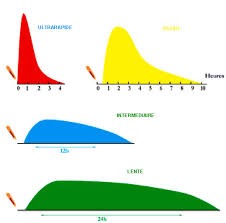
Les différentes insulines
télécharger le tableau des diiférentes insulines et leurs caractéristiques
La technique d’injection
télécharger la fiche injection d’insuline
Les grands principes de l'injection :
1- Choisir une zone d’injection différente selon la méthode ABC pour Abdomen le matin, Bras le midi et Cuisse le soir en alternant à droite et gauche un jour sur deux.
2- Dans chaque zone, espacer les points d’injection de 3 cm environ.
3- Faire attention à l’activité des muscles avoisinants, ne pas masser le point d’injection (risque d’hypoglycémie)
4- Utiliser des aiguilles adaptées à la corpulence du patient (6, 8, 10,12 mm)
5- Ne pas oublier de purger le stylo
6- Ne pas utiliser d’antiseptique (alcool ..) avant l’injection (une bonne hygiène corporelle suffit)
7- Laisser en place le système injecteur (stylo ou seringue) pendant 10 secondes avant de le retirer.
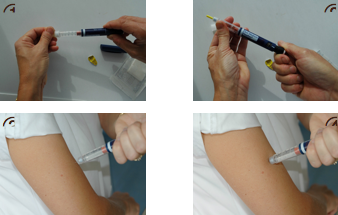
Toute erreur dans la technique peut engendrer une instabilité glycémique
Les sites d’injection
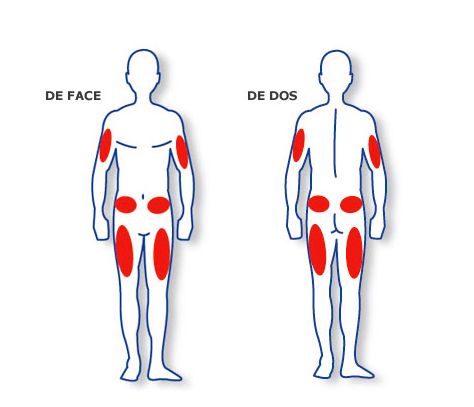

Modulation des doses d’insuline
Pour une meilleure optimisation du traitement par insuline, il est indispensable de varier les doses en fonction des objectifs fixés par le médecin traitant.
Vous pouvez utiliser les protocoles d’adaptation de doses validés par les Diabétologues du réseau, que les Médecins traitants peuvent compléter, dater et signer.
télécharger le protocole d’adaptation des doses :
Télécharger la plaquette « hype/hyperglycémie et modulation de doses » ici

Un service Réseau : le suivi téléphonique
Le patient peut également, si vous le jugez utile, bénéficier d’un suivi téléphonique par l’infirmière du Réseau, en lien avec l’infirmière libérale, s’il y a lieu, et sur prescription médicale
Pour plus d’information, vous pouvez joindre Nathalie Bonnin ou Christine Jauffrais, infirmières du Réseau au 05 46 45 67 32 ou par mail atlantique.diabte@wanadoo.fr.
La glycémie capillaire
L’autosurveillance glycémique (ASG), en constituant le “symptôme manquant” chez le diabétique, est un outil précieux d’éducation .
Les techniques actuels d’autosurveillance permettent d’obtenir des appareils de plus en plus performants (norme iso 2013).
Néanmoins, il est indispensable que la technique d’autosurveillance soit réalisée selon des règles strictes.
Retrouvez le tableau des lecteurs en cliquant ici
Chez qui et quand doit-on faire une glycémie capillaire (GC) ?
Chez le patient insulino traité:
•afin d’adapter la dose d’insuline et d’atteindre les objectifs de normoglycémie (au minimum à jeun avant chaque injection et en post prandiale afin d’adapter la dose d’analogue rapide).
•afin de dépister et de prévenir les hypoglycémies (en cas d’exercice physique, hypoglycémie non ressentie ...)
•afin de prévenir les hyperglycémies sévères et la céto-acidose (fréquence de l’autosurveillance augmentée si maladie intercurrente, prescription de corticoïdes, vomissements, diarrhée, chirurgie...)
Chez le patient sous antidiabétiques oraux:
•afin de le sensibiliser à l’intérêt de la diététique et d’un exercice physique
•afin de déterminer la posologie d’un sulfamide ou d’un glinide en début ou lors d’un changement de doses (à jeun , en postprandiale ou vers 17h en alternant les horaires sur la semaine)
•en cas de maladie intercurrente ou de prescription d’un médicament diabétogène (corticoides ...), chirurgie la fréquence de l’autosurveillance doit être augmentée
télécharger les conditions de remboursements des dispositifs de surveillance glycémique
télécharger le tableau des lecteurs de glycémie
télécharger le carnet d’autosurveillance glycémique
Technique d’autosurveillance
télécharger la plaquette autosurveillance glycémique
Soins des pieds
Le diabète peut être la cause de plaie chronique au niveau des pieds se compliquant parfois d’infection, aggravant ainsi le pronostic.
Le risque de plaie est plus important en cas de diabète ancien (> 10 ans) et mal équilibré depuis plusieurs années.
Le risque de plaie est multiplié par 5 en cas de neuropathie périphérique (perte de la sensibilité) et par 10 en cas d’atteinte artérielle associée.
Les lésions sont souvent occasionnées par des traumatismes mineurs : un mauvais chaussage est responsable de 50% des plaies.
Un bon contôle du diabète, des soins podologiques réguliers et le respect de conseils simples de prévention (cf fiche conseils) peuvent permettre d’éviter l’apparition d’une plaie.
télécharger fiche conseils podologiques
La prise en charge des soins podologique par l’assurance maladie concernent les patients de grade 2 (4 séances de prévention / an) et de grade 3 (6 séances de prévention / an).
Le forfaits podologique est prescrit par le médecin traitant ou le spécialiste et réalisé par un pédicure-podologue formé à la prise en charge des patients diabétiques (cf onglet forfait podologique)
Que Faut il surveiller ?
Outre une hygiène rigoureuse, on veillera à surveiller de prés certaines affections comme des rougeurs, des mycoses, des hyperkératose, des déformations ...
En cas de plaie
Tout ulcération du pied à risque doit être considéré comme une urgence médicale. la prise en charge doit être rapide et efficace.
1- Grader le risque podologique
télécharger classification du pied à risque
2- Evaluer la plaie
C’est une étape fondamentale qui orientera la prise en charge et servira de référence pour l’évolution. Elle doit donc préciser :
- sa nature : plaie sur neuropathique,artérielle ou mixte
- son stade et son contenu : nécrose, fibrine, bourgeonnement
- existence ou non d’une infection :
téléchager la sévérité de l’infection (ALFEDIAM)
télécharger la classification de Wagner
- sa taille : sa largeur mesurée grace à un centimètre, sa profondeur estimée à l’aide d’une sonde ou d’un cathéter stérile (ne pas hésiter à faire une photographie)
3- Traiter la plaie
Le traitement comprend un traitement général, local et la décharge
-a) le traitement général doit viser à :
- obtenir un équilibre glycémique optimal
- lutter contre une éventuelle infection par une antibithérapie adaptée
télécharger antibiothéapie selon le stade infectieux
- restaurer un apport artériel satisfaisant après un bilan vaculaire si besoin
- lutter contre l’oedème
- s’assurer d’un apport nutrtionnel adéquat
- prendre en charge la douleur
- vérifier la vaccination antitétanique
- b) les soins locaux : un chronologie doit être respecter
1- hygiène rigoureuse du soignant (lavage, des mains, port de gants) et du patient (douche, toilette quotidienne)
télécharger conseils podologiques
2- le nettoyage de la plaie avant détersion :
à l’eau et au savon, rinçée au sérum physiologique
par irrigations parfois, pour un lavage soigneux
l’utilisation prolongée d’antispetique n’est pas recommandé même pour une plaie infectée (s’ils sont utilisés, ils seront rinçés au sérum physiologique)
3 - la détersion de la plaie :
détersion mécanique (bistouri, ciseaux, curette), sur plaie neuropathie ou autolytique (hydrogels) sur plaie sèche, nécrotique ou fibrineuse)
4- la momificationde la plaie
en cas de plaie ischémie, on tentera de transformer une nécrose humide en nécrose séche pour aboutir à un phénomène de momification et d’auto-amputation : l’orteil est enveloppé d’une compresse imbibée d’une d’un produit asséchant (par ex Bétadine gynéco).
5- le pansement: son choix dépend du stade et de l’aspect de la plaie
télécharger traitement des plaies chroniques
6- fermeture du pansement : bien séparer les orteils (par une petit compresse) afin d’éviter les plaies secondaires, proscrire les adhésifs au contact direct de la peau, utiliser le bandage
Le pansement sera refait tous les jours, ou tous les deux jours en fonction de la plaie.
Il est indispensable d’établir un carnet ou un fiche de suivi afin d’assurer la continuité des soins entre les différents professionnels
télécharger le carnet de suivi utilisé au centre pied du service de diabétologie du CH de la Rochelle
4- Prescrire la décharge
Elle consiste à éviter toute contrainte mécanique au niveau de la plaie. Elle et essentielle pour la cicatrisation et doit être faite dès les premiers soins.
Une plaie non déchargée est une plaie non traitée.
Plusieurs méthodes peuvent être proposées en fonction de la localisation de l’ulcère, de l’activité physique du patient et de sa compliance.
- les orthoplasties et les semelles orthopédiques en prévention primaire
- les chaussures de décharge : de l’avant pied de type Barouk® ou Barouk- Mayzaud® ou de l'arrière pied de type Sanital®.
- les bottes amovibles de type Aircast Diabetic Walker® ou non amovibles (bottes plâtrées fermées ou fenêtrées)
- les béquilles ou fauteuils roulants
- l’alitement dans les cas sévères
la prise en charge du pied diabétique nécessite donc la participation d’une équipe multidisciplinaire et formée impliquant les médecins généralistes, les diabétologues, les pédicures-podologues, les infirmiers, les orthopédistes, les chirurgiens vasculaires, les infectiologues et les kinésithérapeutes.
L’hospitalisation pourra être nécessaire en cas d’infections modérées ou sévères, d’ischémie associée, d’isolement ou de mauvaise compliance du patient et de décompensatiion du diabète.
Le "centre pied » du centre hospitalier La Rochelle-Ré-Aunis est une structure hospitalière spécialisée dans la prise en charge des plaies chez les patient diabétiques à haut risque podologique situé au 4ème étage de l’hôpital. Une équipe pluridisciplinaire accueille tous les mardis matins les patients sur rendez vous. Pour tous renseignements contacter le 05 46 45 51 31.